生活習慣病は、不規則な食事、運動不足、喫煙、過度のストレス、過剰なアルコール摂取など、生活習慣の乱れが原因となり発症することが多いです。生活習慣病は、予防や管理が重要であり、健康な生活習慣の維持や適切な医療管理が必要です。
主な対象疾患
- 高血圧症
- 脂質異常症
- 肥満症
- メタボリックシンドローム
- 高尿酸血症
高血圧症
血圧とは、心臓が伸び縮みすることで発生する血液が血管の壁を押すときの圧力のことです。血圧の値は、心臓から出される血液の量と、血管のしなやかさによって決まります。高齢になったり、生活習慣病が進行すると動脈が硬くなり、収縮時の大きな血管のふくらみが少なくなり、心臓が収縮し血管にもっとも強い圧力がかかっているときの値である上の血圧(収縮期血圧)が上昇しやすくなります。
高血圧症は、日常もっとも見聞きする疾患ではないでしょうか。日本の4,300万人にも及ぶ方、つまり40~74歳の2人に1人が高血圧といわれています。高血圧を管理することにより脳心血管病の発症を抑制することが期待されています。しかし、4,300万人の高血圧患者さんのうち、適切に降圧管理されている患者さんは1,200万人で、つまり、70%以上の高血圧患者が適切な降圧を達成できていない状況です。
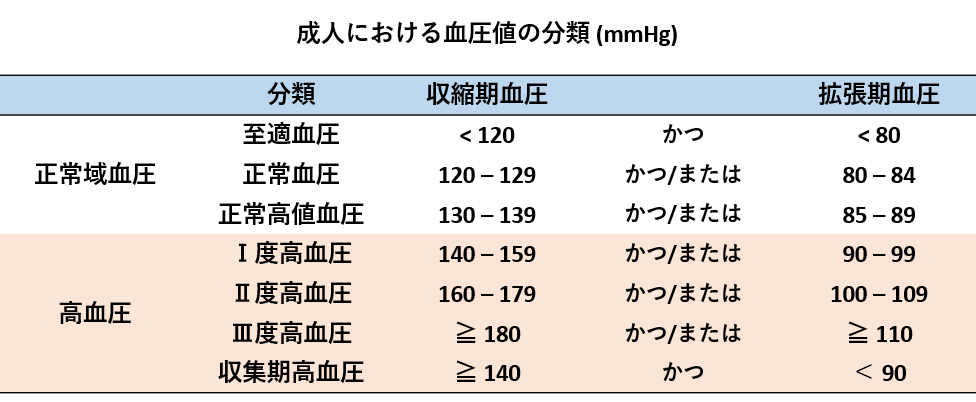
血圧の基準
診察室の血圧で収縮期血圧が140mmHg以上または拡張期血圧が90mmHg以上の場合が高血圧とされています。
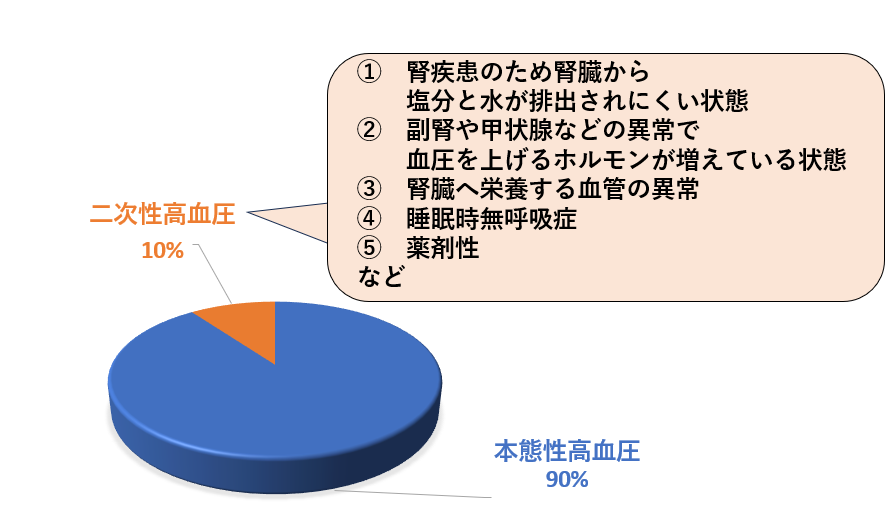
高血圧の原因は
高血圧は、原因を定めることのできない本態性高血圧と、原因がある二次性高血圧に分けられます。日本人の高血圧の約8~9割が本態性高血圧で、体質や食塩摂取の過剰、肥満などの要因が組み合わさって起こります。多くが中年以降に指摘され、特に親が高血圧の場合に起こりやすいとされています。一方、二次性高血圧は、本態性高血圧とくらべると若い人に多くみられ、原因に対する精査が必要になってきます。
高血圧の治療目標
高血圧の治療は、心筋梗塞や脳卒中などの脳心血管病の発症や腎機能の悪化を予防するために行います。一般的な治療目標として、75歳未満の方は診察室血圧で130/80mmHg未満、75歳以上の方は140/90mmHg未満を目指します。合併症の存在や高血圧の状態などによって、降圧するスピードに違いがあります。また、血圧が下がりすぎることによって治療によるメリットよりも副作用によるデメリットが大きくなってしまうことがあります。血圧には日内変動(起床後血圧上昇、夜間は低下)、季節変動(夏季に血圧が下がりやすく、冬季に上昇しやすい)があります。夏季は高温のために水分と塩分が失われやすく、血管が拡張し、血管抵抗が低下するため、血圧低下しやすいです。夏バテでご飯が食べれない中、ふらつき・めまいがある場合は血圧が下がりすぎているかもしれません。血圧を確認しましょう。
高血圧の治療
薬物治療の前に生活習慣で改善できるものがあれば先に改善を目指しましょう。また、治療の評価を行うためにも血圧を測定する習慣をつけましょう。
1:肥満の是正
肥満は高血圧だけでなく、糖尿病、脂質異常症、高尿酸血症、脂肪肝、腎障害など様々な病気の原因となります。個人差はありますが、3~4kg減量すれば降圧が期待できると言われています。「体格指数(BMI)」が高い方は、まずはBMI = 25を目標にしましょう。
2:食事療法
食塩摂取量6g/日未満をめざしましょう。日本人は食塩摂取量が多く、減塩による降圧効果が大きいです。
節酒をしましょう。アルコール量で男性20~30mL/日以下、女性10~20mL/日以下が目安です。アルコール量20~30mlはおおよそ日本酒1合、ビール中瓶1本、焼酎半合、ウィスキー・ブランデーはダブルで1杯、ワインは2杯に相当します。
野菜や果物、 魚に多く含まれる多価不飽和脂肪酸を積極的に摂取し、 飽和脂肪酸・コレステロールを避けましょう。
3:運動療法
まずは散歩などの運動習慣をつけましょう。血圧の程度により運動強度も変わります。積極的な運動を開始する際は事前に運動内容に関して相談しましょう。
4:薬物治療
上記、生活習慣の是正、食事や運動療法を行っても血圧が目標まで下がらない場合はお薬を開始する必要性があります。血圧を下げる薬にはいくつかの種類があり、合併症や血圧の程度・病態に合わせて選択されます。飲み忘れがないようにしましょう。血圧が下がりすぎたり、副作用があれば相談するようにしましょう。また薬を服用していても、生活習慣の改善を怠たらないようにする必要があります。
脂質異常症
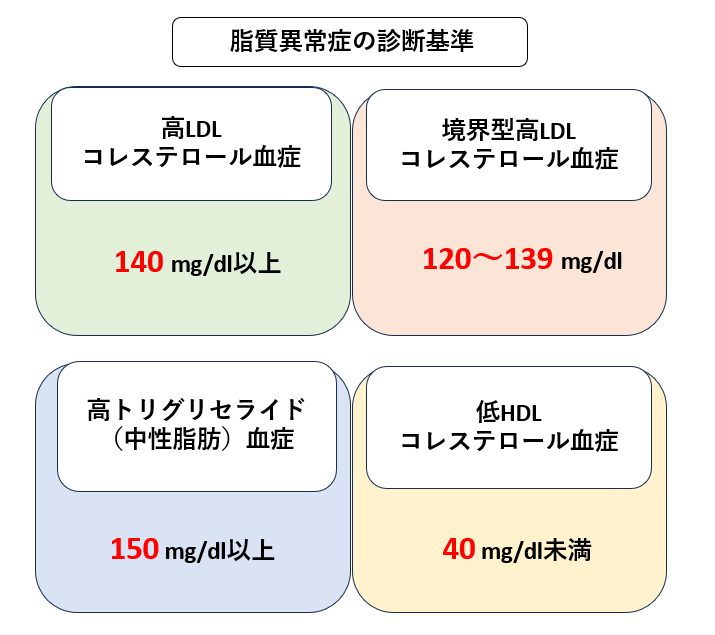
脂質異常症は、血液中のLDL(悪玉)コレステロールや中性脂肪(トリグリセライド)などの脂質が多すぎたり、HDL(善玉)コレステロールが少なくなる病気です。食事から得る脂質が多すぎたり、体の中で脂質が正常に処理されなくなったりすることが原因です。
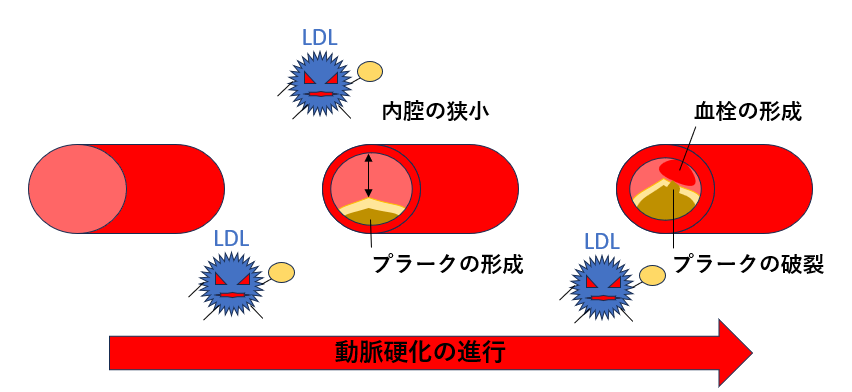
食事など摂取した脂質は、体内で細胞膜やホルモンの材料、エネルギー源へと変化します。しかし、LDLやHDLといったコレステロールや中性脂肪が基準より高い状態が継続すると、血中の中に脂質が溜まってしまいます。特に血管の壁のなかに入り込む性質があり、「プラーク」と呼ばれるこぶが血管内にできます。プラークが大きく成長すると血管内が狭窄し、ホースの出口を狭めると水の勢いが増すのと同じで血流の勢いが強まるため、血圧が上がります。血圧が上がると血管に負担がかかるため、柔らかかった血管が硬くなり動脈硬化へと進行していきます。成長したプラークの膜が破けてしまうと、血の塊(血栓)が形成されます。血栓により血管内が塞がれる病態は、頭の血管では脳梗塞、心臓の血管では心筋梗塞といった命に関わる病気を引き起こします。
治療
1:食事療法
・適切なエネルギー摂取: 健康的な体重を達成するために、適切なエネルギーの摂取が必要です。
・糖質とアルコールの制限: 中性脂肪を増加させる原因となる、過剰な糖質摂取やアルコールの過剰摂取を控えます。特に、果物やお菓子の過度な間食を制限し、週に2回以上の休肝日を設けましょう。
・コレステロールの制限: コレステロールが多く含まれる食品(卵黄、レバー、ベーコン、たらこなど)の摂取量を制限しましょう。
・植物繊維の摂取: 脂質吸収を抑える植物繊維を多く含む食品(いも、豆類、野菜、きのこ、海藻類など)を積極的に摂取しましょう。
・抗酸化ビタミンの摂取: 身体の酸化を防ぐため、ビタミンA、C、Eを多く含む食品(緑黄色野菜、野菜、植物油など)を摂取しましょう。
・大豆製品と青魚の摂取: コレステロールや中性脂肪を低下させる効果のある大豆製品(大豆、納豆、豆腐など)や青魚(いわし、さんま、さばなど)を食事に組み込みましょう。
2:運動療法
・中性脂肪や悪玉コレステロールの低下に効果的な有酸素運動(ウォーキング、水泳、サイクリングなど)を週に3回以上、1回30分以上を3ヶ月続けると効果が期待されます。
3:薬物療法
食事療法と運動療法が効果が不十分である場合、薬物療法が考慮されます。

肥満症
体内の脂肪組織が過剰に蓄積した状態を指します。肥満は単なる体重の増加だけでなく、健康に対するさまざまな影響を及ぼす病態です。
診断基準
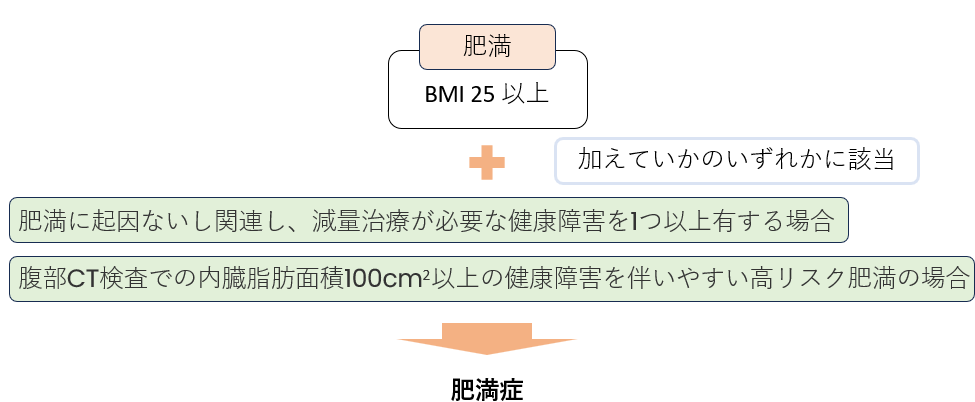

肥満の中でも何らかの病気が原因となって引き起こされる場合は「二次性肥満」と呼ばれます。また、肥満症の中でもBMI35以上の場合は「高度肥満症」高度肥満症と定義されます。
BMI=体重(kg)÷身長(m)÷身長(m)
治療
治療: 肥満の治療は個別化されます。短期的な減量のみにとらわれずに長期的な健康を目標とすることが重要です。
1. 食事改善
バランスの取れた食事を摂り、カロリー摂取を制限することが肥満の管理に重要です。
2. 運動
運動は不可欠です。有酸素運動と筋力トレーニングの組み合わせが効果的です。
3. 行動療法
心理的な要因も肥満に関与することがあり、行動療法を受けることで食事や運動の習慣を改善できます。
4. 薬物療法
一部の患者には肥満治療のための薬物が適している場合があります。
医療ダイエット薬の注意をご覧ください。
5. 手術
2014年4月からは腹腔鏡下スリーブ状(袖状)胃切除術が保険収載されました。ただし適応はBMI 35 kg/m2以上で6ヵ月以上の内科的治療を行ったにもかかわらず,有意な体重減少および肥満に伴う合併症の改善が認められない場合です。
メタボリックシンドローム
メタボリックシンドロームとは内臓脂肪型肥満がベースにあり、脂質代謝異常・高血圧・高血糖のうち2つ以上が合併した状態のことです。メタボリックシンドロームの場合は、肥満症の診断で用いられるBMIではなく動脈硬化のリスクを高める内臓脂肪の蓄積があることが条件になっています。つまり、必ずしも「太っている人」が「メタボ」に該当するわけではありません。動脈硬化に焦点を当てているところが重要です。
メタボリックシンドロームの患者数は増加傾向にあります。これは不健康な食事や運動不足が主な原因です。肥満率の上昇や生活スタイルの変化が影響しており、心血管疾患や糖尿病のリスクを高めています。予防策としては、バランスの取れた食事、運動、ストレス管理が大切で、社会全体で健康促進に取り組む必要があります。
診断基準
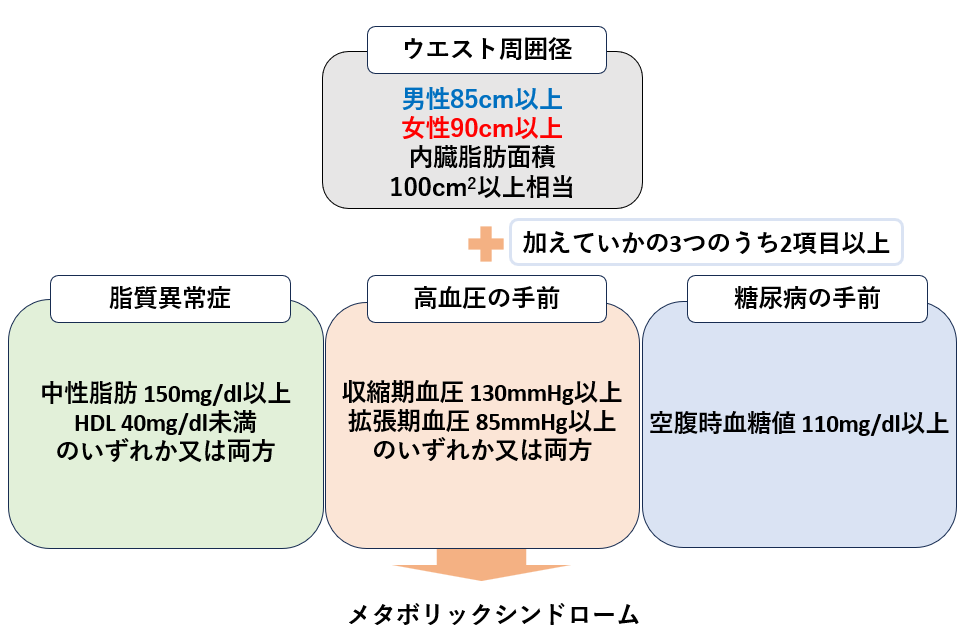
※海外では異なる基準を用いている点に注意が必要です。
糖尿病や高血圧症の基準までは満たさないものの、「血糖値が少し高め」「血圧が少し高め」などそれぞれが複数高い状態であるといえます。
つまり病気とは診断されていない予備群の段階から健康に留意する必要がある状態です。予備軍の段階であり、自覚症状がない方が多いです。内臓脂肪の蓄積が病態の根本です。
治療
内臓脂肪を軽減させ、それに伴った代謝異常の改善を目指します。
治療の基本は肥満症と同様で、食事療法、運動療法が主体となります。有酸素運動は内臓脂肪の減少に有効で、継続できるレベルの散歩などがお勧めです。薬物療法が必要になることもありますが、その際はすでにメタボリックシンドロームの範疇を超えている病態といえます。
高尿酸血症・痛風
食生活の欧米化に伴い高尿酸血症・痛風の患者さんは近年増加してきています。
尿酸は、体の細胞や組織の代謝過程で生じ、食事に含まれるプリン体などの代謝産物でもあります。尿酸は、通常、健康な体では適切な濃度で維持され、主に尿として排泄されます。しかし、体内で尿酸のバランスが乱れると、高尿酸血症と呼ばれる状態が生じることがあります。高尿酸血症は、血液中の尿酸濃度が高い状態を指し、これが過剰に蓄積すると痛風や尿路結石などの原因となることがあります。
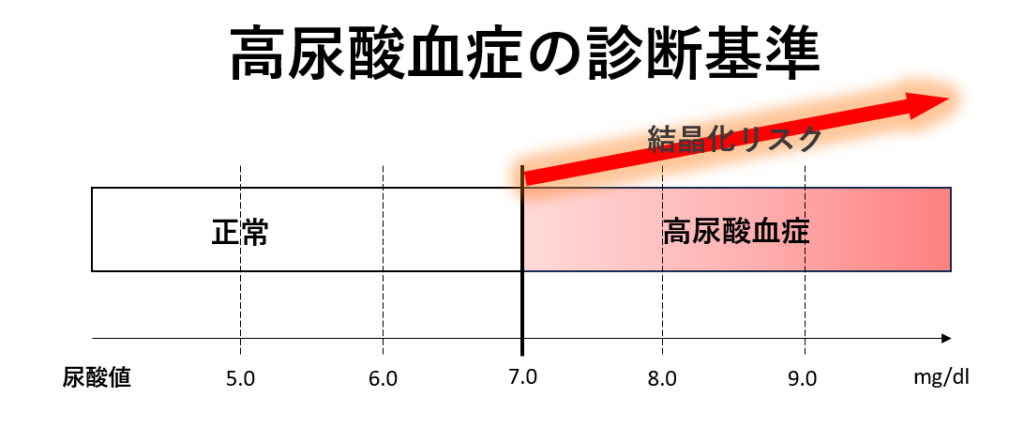
血液検査で尿酸値(UA;Urea Acid)が7.0mg/dl以上になると高尿酸血症といいます。
原因
1.遺伝的要因:
遺伝的な傾向により、一部の人々は尿酸を過剰に生産しやすく、高尿酸血症になりやすい傾向があります。家族に高尿酸血症に加え腎不全や透析治療が必要な方がいる場合は、遺伝性の疾患である常染色体優勢尿細管間質性腎疾患の可能性があり、精査が必要な場合があります。
2.食事:
高プリン食品(肉、魚、ビールなど)を過剰に摂取することが高尿酸血症のリスクが上昇します。
3.腎機能の問題:
腎臓が尿酸をうまく排泄できない場合、高尿酸血症のリスクが上昇します。
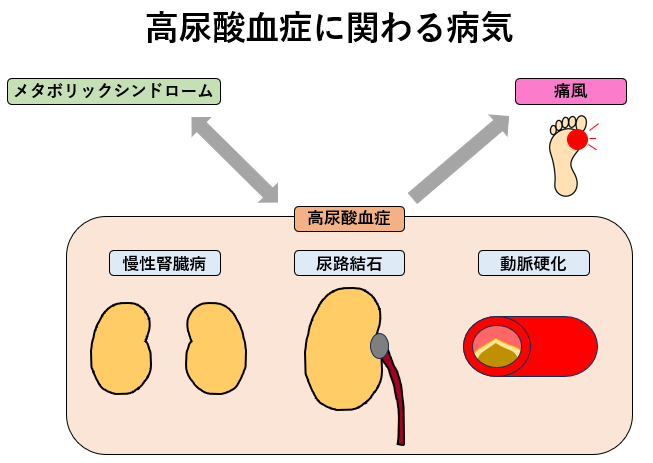
治療
1.生活スタイルの変更:
まずは食事の見直しが重要です。「高尿酸血症・痛風の治療ガイドライン」には1日400mgを目安にしたプリン体の摂取制限が示されています。高プリン食品の摂取を制限し、健康的な食事を心がけましょう。また、適度な運動や体重管理も尿酸濃度をコントロールするのに役立ちます。
2.薬物療法:
尿酸の排泄を促したり、尿酸の生成を抑えたりすることで血中の尿酸値を下げる働きがある尿酸降下薬と呼ばれる薬物が高尿酸血症の管理に使用されます。これを飲むことで、高かった尿酸値が下がります。しかし、この急激な尿酸値の変化が、好中球の尿酸結晶への攻撃を促し、一時的に痛風の発作を引き起こす可能性があります。ここで大切なのは、尿酸降下薬を勝手に中止しないことです。なぜなら、尿酸降下薬は尿酸値を長期的に安定させ、将来的な痛風発作や合併症のリスクを予防するのに非常に重要です。発作があれば医師に相談しましょう。
3.慢性腎臓病の管理:
尿酸は主に腎臓から尿中に排泄されますが、腎臓の機能が悪いと尿酸がうまく排泄されずに、血液中の尿酸値が高くなります。いっぽうで、尿酸値が高いほど腎機能が悪くなる傾向にあることも指摘されています。つまり、尿酸が高いといわれた人、腎機能が悪いといわれた人は両方に気を配る必要があります。

コメント